Départ de l’hôpital
Nous vous demanderons de quitter avant 10 heures le jour de votre départ. Il serait important d’en aviser la personne qui viendra vous chercher.
Le jour de votre départ, vérifiez avec l’infirmière :
- Si vous devez prendre un calmant avant de faire le trajet pour le retour à domicile.
- Si un suivi par le CLSC de votre région est prévu et si l’infirmière de liaison viendra vous rencontrer.
- Quel(s) médicament(s) vous avez pris durant la journée et quels sont ceux que vous devez prendre pour le reste de la journée? Votre prescription de départ?.
- Si vous devez recevoir un formulaire pour votre résonnance magnétique de contrôle et un bordereau avec la date de votre rendez-vous avec le neurochirurgien inscrite (3 mois après votre chirurgie).
- Qu’est-ce que vous devez surveiller lors de votre retour à la maison et que faire si cela survient?.
- Assurez-vous de recevoir la copie de votre résumé médical pour le remettre à votre médecin de famille.
- Le travailleur social peut aussi être demandé. Il connaît les ressources de la communauté et peut ainsi vous orienter vers l’organisme le plus approprié pour vous aider.
Prescription de départ
Vous recevrez une prescription pour vos médicaments lors de votre départ de l’hôpital. Il est important que vous alliez à la pharmacie le jour même afin d’obtenir vos nouveaux médicaments.
Allez à votre pharmacie habituelle. Si possible, apportez tous vos médicaments afin que le pharmacien effectue une révision de ceux-ci.
Le neurochirurgien prescrit en général uniquement les nouveaux médicaments en lien avec votre neurochirurgie. Habituellement, vous devez continuer à prendre vos autres médicaments prescrits auparavant. Votre pharmacien peut vous aider, si non l’infirmière pivot.
Vous devez avoir une prescription d’un médicament contre la douleur. Si ce n’est pas le cas, demandez-en la raison à votre neurochirurgien ou à votre infirmière à l’hôpital.
Vérifiez si vous avez un médicament pour dormir à l’hôpital et si vous devez le continuer.
DécadronMD (Dexamethasone)
Ce médicament (cortisone) vous est prescrit pour diminuer l’inflammation de votre cerveau suite à la chirurgie. Habituellement, la dose de ce médicament est diminuée graduellement sur une ou deux semaines.
Vérifiez auprès du neurochirurgien ou de l’infirmière si vous devez recevoir ce médicament lors de votre retour à domicile.
Si vous quittez pour le domicile avec ce médicament, vous devez avoir un suivi par un médecin de famille. Un sevrage du médicament doit être fait. Habituellement, vous aurez une prescription à votre départ de l’hôpital pour le faire.
Différents effets secondaires peuvent survenir avec ce médicament. S’ils surviennent, consulter votre médecin de famille ou votre pharmacien. Voici quelques exemples :
- Problèmes de vision.
- Gain de poids rapide.
- Sensation d’essouflement.
- Pensées ou comportements inhabituels.
- Convulsions.
- Selles avec du sang, crachats de sang.
- Confusion.
- Troubles du sommeil (insomnie).
- Changement d’humeur.
NE CESSEZ JAMAIS LA PRISE DE LA CORTISONE BRUSQUEMENT SANS L’AVIS DE VOTRE MÉDECIN.
Diminution du dosage de DécadronMD
Lorsque vous diminuer vos doses de décadron, il est possible que vous notiez certains changements :
- Diminution du niveau d’énergie.
- Fatigue.
- Perte d’appétit.
- Perte de poids.
- Maux de tête (avisez si les maux de tête ne sont pas soulagés avec l’acétaminophène (TylénolMD).
Si vous développez des maux de tête sévères, des nausées/vomissements, des engourdissements, une faiblesse musculaire, une incontinence urinaire ou intestinale, vous devez reprendre le dosage du Décadron au niveau précédent ou vous n’aviez aucun de ces symptômes et avisez l’infirmière pivot au numéro inscrit dans ce document ou consultez votre médecin de famille rapidement.
Protecteur gastrique
Un autre type de médicament tel le ZantacMD (Ranitidine), le PantolocMD (pantoprazole) et le NexiumMD (Esomeprezole) vous est prescrit afin de prévenir une irritation au niveau de l’estomac (médication antiacide) causé par le DécadronMD. Lorsque le DécadronMD ou le dexamethasone sera terminé, vous devrez arrêter de prendre ce médicament.
Médicament anticonvulsivant
Si vous prenez une médication afin de prévenir une crise convulsive (épilepsie), vous devez continuer à la prendre selon votre prescription. Ce médicament ne guérit pas l’épilepsie, mais aide à contrôler les convulsions. La majorité des personnes ayant convulsé avant la chirurgie ne le refont plus par la suite. Si c’est le cas, le médicament anticonvulsivant peut parfois être cessé par le médecin après quelques mois.
Si une ou des crises convulsives surviennent suite à la chirurgie, la prise du médicament peut être plus longue et parfois à vie. Il est important que vous informiez votre médecin des crises, car plusieurs médicaments existent et il va essayer de trouver celui qui convient à votre situation.
Il est important que vous ayez un médecin de famille ou un neurologue pour assurer le suivi de cette médication. Idéalement, vous devriez le voir un mois après votre chirurgie. Si vous prenez du DilantinMD (phénytoïne), une prise de sang doit être demandée, parlez-en avec votre médecin.
Que doit faire l’entourage en cas de crise convulsive?
- Restez calme et ne paniquez pas si la personne semble ne plus respirer.
- Laissez la crise suivre son cours. Rien ne peut l’arrêter.
- Éloignez les objets qui pourraient représenter un danger.
- Relâcher le col et les vêtements trop serrés.
- Tournez la personne sur le côté pour mieux dégager ses voies respiratoires et protégez sa tête avec un objet mou.
- N’insérez rien dans la bouche. La personne ne peut pas avaler sa langue. Vous risqueriez d’endommager ses dents et ses gencives.
- Rassurez la personne lorsqu’elle reprend conscience et laissez-la se reposer si cela lui est nécessaire.
- Ne demandez du secours que si la crise dure plus de cinq (5) minutes ou si une deuxième (2e) crise suit immédiatement la première.
Activités qui nécessitent de la prudence (si crises convulsives toujours possibles)
- Activités en hauteur.
- Plongée sous-marine.
- Sport extrême.
- Baignade seule.
- Prendre son bain sans supervision.
Formulaire d’assurance
Si vous avez des formules d’assurance à faire remplir, voici la marche à suivre :
Remettre vos papiers au secrétariat des sciences neurologiques (sous-sol, porte N). À l’entrée principale de l’hôpital, demandez aux agents de sécurité de vous diriger.
Une fois votre formulaire rempli, vous recevrez un appel afin de vous en informer et celui-ci vous sera envoyé par le courrier.
Votre convalescence
Le neurochirurgien vous informe de la durée de votre convalescence. Habituellement, vous avez une convalescence de 2 à 4 mois. Reprenez vos activités quotidiennes graduellement et accompagnez-les de période de repos.
Reprise des activités
Les poids de plus de 5 kg (±10 livres) ne doivent pas être soulevés durant une période de 3 mois.
Lors de la première semaine de votre retour à la maison, vous pouvez selon votre niveau de fatigue :
- Monter et descendre les escaliers.
- Faire vos activités de la vie quotidienne (ménage, époussetage, etc.).
- Nous vous encourageons également à faire de l’exercice chaque jour tel que la marche.
- Débuter par des séances de 5-10 minutes puis augmenter la durée chaque semaine.
Il n’est pas conseillé de pratiquer des sports de contact, de la natation ou du plongeon avant que votre neurochirurgien vous ait évalué lors de votre rendez-vous de suivi. Si vous faites du vélo, le port du casque est fortement conseillé.
Soins et surveillance de votre plaie
À la suite de votre opération, la région chirurgicale peut être enflée. A votre arrivée à la maison vous pouvez remarquer une petite bosse « de liquide », ceci est normal. L’enflure se résorbera en 2 à 3 semaines.
Garder la tête surélevée à l’aide d’un oreiller lorsque vous êtes couchés afin de diminuer cette enflure.
Observez votre cicatrice afin d’identifier des signes d’infections tels qu’une rougeur progressive, une douleur qui augmente, des écoulements et/ou de la fièvre. Si vous notez un de ces signes, veuillez informer votre infirmière pivot immédiatement. Votre cicatrice guérira plus rapidement à l’air libre.
Pour fermer votre plaie, le neurochirurgien a utilisé des points (fils) ou des agrafes (broches). Il y en a différents types et le choix va selon la préférence du neurochirurgien.
Retrait de vos points
Demander à votre neurochirurgien ou à votre infirmière de cocher le type de points utilisés.
Points fondants
Les points fondants n’ont pas besoin d’être enlevés, car ils vont tomber seuls.
Vous noterez que les points de suture deviendront de plus en plus foncés avec le temps. Si les points ne sont pas tombés vers le 14e jour après votre chirurgie, il suffit de les frotter légèrement avec votre main sous la douche. Ils devraient tomber dans les jours qui suivent.
Points de suture traditionnels et agrafes
Les points de suture traditionnels et les agrafes doivent être enlevés entre 7 et 14 jours après votre opération. Votre neurochirurgien vous remettra une prescription pour faire retirer vos points ou vos agrafes au CLSC. Il est aussi possible que les points soient retirés avant votre départ de l’hôpital. Votre infirmière pourra vous informer.
À votre arrivée à la maison, téléphonez à votre CLSC qui vous indiquera la façon de faire. Habituellement, vous n’avez qu’à vous présenter et une infirmière fait le nécessaire. Pour trouver le numéro de téléphone du CLSC le plus proche, consulter le site suivant : http://www.canada411.ca/
Aller à la section : trouver une entreprise. Dans la section « Mots clés », inscrire « CLSC » Dans la section « Lieu », inscrire le nom de votre localité.
Si vous n’avez pas accès à l’internet, composez le 411 et suivez les directives.
Soins du cuir chevelu
Vous pouvez laver vos cheveux sous la douche avec un shampoing doux pour bébé entre la 2e et la 3e journée après votre opération, dépendamment de votre neurochirurgien. Il est important de garder votre cuir chevelu propre et de laver vos cheveux régulièrement, soit tous les jours si possible jusqu’au retrait des points. Le lavage des cheveux peut aussi se faire au lavabo, la tête par en avant. Il n’y a aucun danger à laver et faire couler de l’eau sur votre cicatrice. Ceci diminuera la sensation de grattage causée par les résidus de sang, de désinfectant, etc. Il n’est pas conseillé de faire tremper votre tête dans un bain avant la fin de la cicatrisation. L’utilisation d’un shampoing doux est recommandée pour environ un mois. S’il demeure des croutes sur votre plaie (sang séché), vous pouvez ???
N’utilisez aucun produit coiffant tel un revitalisant, un fixatif, etc. ni de vitamine E sur votre cicatrice avant sa guérison (minimum 2 semaines).
Lorsque vos points sont retirés, si des croûtes sont toujours présentes, vous pouvez frotter avec une débarbouillette sous la douche.
Certaines personnes se plaignent d’une perte de cheveux après 2 à 3 mois, l’anesthésie et le stress sont mis en cause. Le shampoing de marque NioxinMD pour la perte de cheveux améliorerait cette situation, vous pouvez le retrouver dans certaines pharmacies.
Les cheveux peuvent être teints après 3 mois suite à la chirurgie si votre cicatrice est bien guérie (pas d’écoulement, pas de rougeur, etc.).
Alimentation/appétit
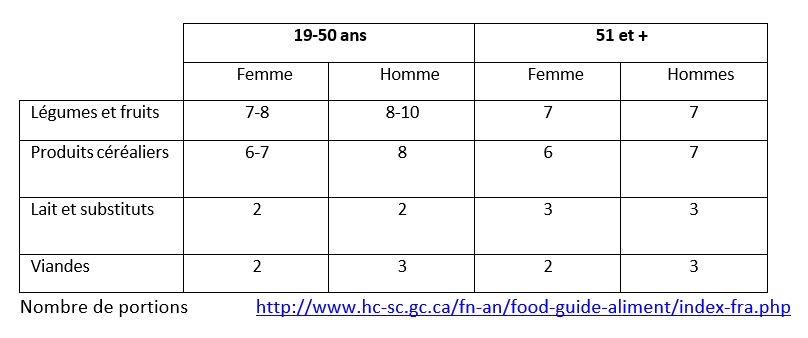
À la suite de votre opération, vous pouvez ressentir une perte d’appétit. Ceci s’améliorera graduellement. Il est conseillé de s’hydrater régulièrement et de prendre de plus petites quantités d’aliments, mais de façon plus fréquente au cours de la journée. Une alimentation variée et équilibrée est importante afin de regagner votre niveau d’énergie et de permettre une bonne guérison de votre plaie.

Douleur/inconfort/mal de tête
Vous pouvez ressentir de la douleur reliée à votre opération. Le neurochirurgien prescrit habituellement un analgésique : acétaminophène avec codéine (EmpracetMD), codéine, codéine et hydromorphone (DilaudidMD) pour deux semaines. Par la suite, l’acétaminophène (TylénolMD) contrôle habituellement bien la douleur. Prenez-le au besoin en respectant l’ordonnance. N’attendez pas d’avoir trop mal avant de prendre l’analgésique.
Si le TylenolMD ne soulage pas votre inconfort ou votre douleur, vous pouvez contacter votre médecin de famille et si impossible, l’infirmière pivot.
Lorsque vous le pouvez, modifier votre calmant pour de l’acétaminophène (TylénolMD), afin de diminuer le risque de constipation causé par les analgésiques plus puissants.
Il est déconseillé de prendre de l’alcool le temps que vous prenez des calmants.
Lorsque vous touchez la région de votre plaie opératoire, vous pouvez ressentir des engourdissements ou une perte de sensation. Des nerfs ont été touchés durant l’intervention. Ceci est normal. Ce phénomène peut prendre quelques mois avant de disparaître.
Si votre mal de tête a augmenté depuis que vous avez cessé le dexamethasone (voir l’information sous cette rubrique). L’infirmière pivot peut vous aider.
Douleur à la mâchoire
Certaines personnes peuvent ressentir de la douleur à la mâchoire et un blocage temporaire lorsqu’ils ouvrent ou ferment la bouche. Cette douleur peut découler du fait qu’un muscle qui se trouve devant l’oreille a été touché durant la chirurgie.
Cette douleur survient généralement dans la semaine suivant la chirurgie et disparait en moins d’un mois, alors que le muscle guérit. Pour minimiser la douleur, prenez de plus petites bouchées ou des aliments de texture plus molle. Il est aussi conseillé de faire des exercices avec la mâchoire en ouvrant et fermant la bouche, un peu plus à chaque jour. Ne vous inquiétez pas, il n’y a aucun danger à faire ces exercices.
Douleur ou gonflement aux jambes
Parfois, après une opération et à cause de l’inactivité physique, une phlébite (inflammation d’une veine) peut survenir au niveau du mollet. Vous pouvez ressentir une douleur ou noter un gonflement soit à une ou aux deux jambes avec la présence d’une rougeur et/ou de la chaleur dans cette région. Si cela survient, contactez rapidement votre médecin de famille ou présentez-vous à l’urgence.
Afin d’éviter cette complication, nous vous encourageons à reprendre graduellement vos activités telles que décrites.
Fièvre
Si votre température est plus haute que 38.5 degrés Celsius (101.3 degrés Fahrenheit) vous devriez informer l’infirmière pivot. Prenez de l’acétaminophène.
Brûlement lorsque vous urinez
Si vous éprouvez une douleur ou un brûlement lorsque vous urinez accompagné ou non d’une fièvre, veuillez contacter votre médecin de famille, car ces signes pourraient indiquer une infection urinaire.
Sommeil
Vous pouvez souffrir de troubles de sommeil suite à la chirurgie. Les personnes mentionnent s’endormir facilement, mais se réveiller quelques heures plus tard et avoir de la difficulté à se rendormir.
Ce qui améliore le sommeil :
- Exercices modérés durant le jour.
- Activités de relaxation avant de se coucher.
- Chambre sombre et calme.
- Musique calme avant le coucher.
- Horaire de sommeil régulier.
- Repas régulier et sain.
La prise de dexamethasone (DécadronMD) peut contribuer à la perturbation de votre sommeil. Ceci devrait s’améliorer avec le sevrage du médicament. La prise transitoire d’un somnifère léger peut parfois aider.
Nausée/Vomissement
Vous pouvez avoir un peu de nausées lors de la prise de narcotiques (calmants). Un médicament tel que le (GravolMD) peut être utilisé afin de contrôler les nausées/vomissements si nécessaire. Une prescription n’est pas nécessaire pour obtenir ce médicament. Votre pharmacien peut vous conseiller quant au dosage approprié. Le dimenhydrinate peut être administré, soit par la bouche (comprimé) ou soit par le rectum (suppositoire).
Différents trucs peuvent vous aider pour améliorer vos nausées :
Mangez quelque chose. C’est probablement la dernière chose que vous voulez faire, mais cela devrait être la première. «Manger quelque chose de fade et de farineux dès les premiers instants de la nausée peut aider à maîtriser les rythmes irréguliers de l’estomac», des biscottes ou du pain sans ajout de beurre sont l’idéal.
Buvez quelque chose. Buvez du thé ou de l’eau. Vous pouvez essayer des boissons sucrées cela peut aider à régulariser les rythmes gastriques. Buvez de petites quantités de liquide à la température de la pièce. Les boissons froides ne feront qu’irriter davantage votre estomac. Ne buvez surtout pas de lait.
Souvenez-vous de respirer. L’anxiété peut stimuler les hormones du stress qui déclenchent la nausée. Afin de réduire votre anxiété, prenez plusieurs respirations profondes et lentes, surtout si vous vous sentez étourdi. La respiration lente peut également soulager les contractions de l’estomac.
Si vous avez des vomissements et qu’ils s’accompagnent de maux de tête, avisez l’infirmière pivot dans les plus brefs délais ou allez à l’urgence.
Constipation
Après opération, il arrive qu’un problème de constipation survienne. Certains médicaments contre la douleur peuvent contribuer à celle-ci.
Consommer des aliments riches en fibres tels que des produits céréaliers à grains entiers, des céréales riches en fibres, des fruits et des légumes crus chaque jour. De plus, une bonne hydratation est importante. L’activité physique peut aussi favoriser le transit intestinal. Consultez votre pharmacien si le problème persiste.
Fatigue
La fatigue est le symptôme le plus fréquent suite à une tumeur cérébrale. Cette sensation peut être présente durant quelques mois, elle s’atténue au fur et à mesure.
Voici quelques propositions pour vous aider :
- Période de relaxation régulière à chaque jour.
- Courte sieste.
- Alimentation équilibrée.
- Activités sur une base régulière.
- Choisir vos activités pour conserver votre énergie.
- Contrôler votre douleur (la douleur est très énergivore).
Sexualité
La sexualité occupe une place importante dans la vie des adultes. Il est fréquent que la vie sexuelle soit perturbée. Votre niveau de fatigue est souvent l’indicateur du moment où vous vous sentez prêt à avoir à nouveau une relation sexuelle. Il n’y a pas de contre-indication particulière. N’hésitez pas à en parler avec un membre de l’équipe traitante (neurochirurgien, médecin de famille, infirmière).
Si vous avez eu ou avez encore des crises convulsives, il n’y a pas de risque particulier à ce qu’une crise survienne durant une relation sexuelle.
Audition, vision, langage
Certaines personnes peuvent avoir eu un problème d’audition (entendre), de vision ou de langage avant leur chirurgie. Généralement, celui-ci s’améliore, mais il est possible qu’il demeure permanent. Si le symptôme n’était pas présent avant votre départ de l’hôpital, parlez-en avec votre médecin ou l’infirmière pivot s’il survient.
Autres symptômes
Il est régulier que des personnes mentionnent entendre différents bruits Durant les premiers mois suite à leur chirurgie. Il est mentionné par exemple qu’ils ont l’impression que de l’eau bouge dans leur tête, qu’il y a comme des petits bruissements, etc. Ces bruits vont s’estomper graduellement. Il vous est conseillé de vous distraire afin de vous aider à trouver cette sensation moins désagréable.
Des personnes ayant vécu la même situation que vous mentionnent se sentir différents d’avant. Ils se disent aussi souvent plus émotifs.
Mémoire et concentration
Des pertes de mémoire à court terme sont régulièrement formulées par les personnes après une chirurgie, l’anesthésie générale est mise en cause. Voici des trucs pour vous aider avec cette situation :
- Écrire dans un carnet.
- Avoir un carnet près du téléphone afin d’y inscrire quelques notes.
- Avoir un calendrier pour planifier vos activités.
- Avoir une horloge avec alarme pour vous rappeler une tâche.
- Demander aux autres de vous aider à vous rappeler.
- Effectuer les tâches demandant plus de concentration lorsque vous êtes reposé.
- Si vos pertes de mémoire persistent, parlez-en avec votre neurochirurgien.
Irritabilité et changement de personnalité
Dépendamment du lobe du cerveau qui a été touché par le méningiome, il peut arriver qu’il y ait une différence dans votre personnalité. L’irritabilité peut être en lien aussi avec la fatigue, la prise de certains médicaments et la douleur.
Santé psychologique / inquiétude / incertitude
Suite à un diagnostic de méningiome, vous pouvez vivre une période d’incertitude et d’inquiétude même si la chirurgie s’est bien passée et a été un succès. La peur de mourir suite à un diagnostic de tumeur, même si elle est non cancéreuse, rend souvent la personne inquiète face à sa survie. Une période d’incertitude peut survenir aussi parce que vous avez différents symptômes et vous n’êtes pas certain d’être guéri. Ce guide se veut une aide pour expliquer les différents symptômes possibles et vous rassurer.
Il est aussi possible qu’un mal-être s’installe et vous ayez l’impression de ne pas en venir à bout. Si vous avez plusieurs des signes suivants qui persistent depuis au moins deux semaines ou plus, vous faites peut-être une dépression. Nous vous encourageons à en parler à votre médecin de famille. Un médicament pourrait vous être prescrit au besoin.
Signes avant-coureurs de la dépression
- Humeur déprimée, tristesse persistante.
- Perte de motivation, d’intérêt ou de plaisir face à vos activités.
- Perte d’appétit (ou augmentation).
- Sommeil perturbé.
- Sentiment de ralentissement ou d’agitation.
- Diminution de la concentration et/ou de la mémoire.
- Sentiment de culpabilité ou dévalorisation de soi.
- Idées suicidaires.
Pour vous aider, il y a différents moyens. Pour certaines personnes, le fait d’en parler leur fait du bien. Il n’est pas toujours facile de le faire avec les proches, par peur de les déranger, de les inquiéter, de ne pas se sentir compris ou pour toutes autres raisons.
La fondation québécoise du cancer peut vous aider, même si ce que vous avez eu n’est pas un cancer, mais une tumeur. Vous pouvez les rejoindre du lundi au vendredi de 9 h à 17 h au numéro suivant : /1 800 363-0063.
Accès à un psychologue
Si vous ressentez un mal-être, ou toute autre difficulté psychologique, un psychologue peut vous rencontrer pour vous aider à voir plus clair, parlez-en à votre infirmière pivot. Elle pourra vous donner plus d’informations et vous diriger vers lui au besoin. Ce service est gratuit.
Le fait de trouver un sens à la maladie pourrait être un déterminant important pour parvenir à vous adapter. Des chercheurs, Strang et Strang (2001) ont exploré de quelle façon les individus créent du sens avec ce qui leur arrive et comment ils s’y prennent pour gérer la situation. Plusieurs stratégies d’adaptation sont utilisés pour mieux gérer la situation : rechercher de l’information (qui constituerait un besoin profond), utilisation du soutien social, restructuration cognitive (maintenant je prends plus soins de moi, je suis plus fort, être plus positif par rapport à la vie).
De plus, le fait de croire en ses propres ressources personnelles, avoir confiance en soi et en ses forces joue un rôle majeur dans l’adaptation. Voici les facteurs qui nuiraient à l’adaptation selon ces auteurs : la dépression et l’isolement, le sentiment d’être victime des circonstances et d’être abandonné. Les personnes arrivent à trouver un sens à ce qui leur arrive en renforçant leur relation interpersonnelle, en redéfinissant leur rôle et en modifiant leurs valeurs. La musique, le travail et les loisirs constituaient également des sources de sens à la vie. Ce qui semble nuire à la construction d’un sens comprenait la présence de déficits fonctionnels (ex. difficulté à marcher), les changements de personnalité et une anxiété face à la mort non exprimée.
Besoin des autres
Suite à une recherche effectuée auprès des personnes ayant été opérées comme vous pour un méningiome, il en ressort que plusieurs personnes trouvent difficiles d’avoir besoin des autres pour les aider. Cette période est plus ou moins longue selon la situation particulière de chacun. Parlez-en à vos proches.
Conduite automobile
Durant le premier mois, suite à votre chirurgie, il vous est déconseillé de conduire. Il est possible que le neurochirurgien vous demande d’arrêter de conduire pendant plus longtemps en raison de certains déficits que vous avez encore, il vous en informera.
Si vous avez fait une ou des convulsions, il est interdit de conduire pendant au moins 6 mois suivants la date de votre dernière crise convulsive. Nous vous encourageons à aviser la société de l’assurance automobile du Québec (SAAQ).
Du lundi au vendredi, de 8 h 17 h
- Région de Québec : 418 643-7620
- Ailleurs : 1 800 361-7620
Cette situation est désagréable, mais la plupart du temps temporaire. La conduite automobile est un privilège et non un droit.
Retour au travail
Une période de 2 à 4 mois de convalescence suite à l’opération vous est habituellement prescrite. De plus, votre retour au travail peut se faire de manière graduelle. Afin de prendre la meilleure décision, nous vous encourageons à en discuter avec votre employeur et votre médecin.
Certaines pertes suite à la résection du méningiome peuvent rendre plus difficiles certaines tâches.
Quand contacter un professionnel de la santé?
Il est rare que des complications majeures surviennent après avoir reçu votre congé de l’hôpital.
Si vous présentez l’un des problèmes suivants, veuillez communiquer rapidement avec l’infirmière pivot ou présentez-vous à l’urgence.
- Fièvre à plus de 38.5°C (101.3° Fahrenheit);
- Écoulement de la plaie.
- Rougeur, enflure de la plaie.
- Maux de tête qui ont changé (plus fréquent, augmentation en intensité, localisation différente, survenant au réveil).
- Nausées et vomissements.
- Diminution de l’état de conscience (somnolence accrue, confusion).
- Changement de comportement.
- Faiblesse musculaire croissante, difficulté à la marche ou à utiliser les mains ou les bras.
- Nouveau problème d’équilibre.
- Crises convulsives.
- Problème à parler.
- Difficulté à avaler.
- Changement de vision.
Suivi par l’infirmière pivot
L’infirmière pivot a comme rôle de vous aider dans cette transition que vous vivez suite à la chirurgie. Pour les autres problématiques, nous vous encourageons à communiquer avec votre médecin de famille. Si vous avez un problème de santé en lien avec votre chirurgie, vous pouvez l’appeler, elle évaluera votre situation et vous conseillera.
Mon infirmière pivot est : ________________________________________________________________
418 649-5541
Suivi par le médecin de famille
Prenez un rendez-vous avec votre médecin de famille les premiers jours suite à votre sortie de l’hôpital.
Vous recevrez une copie de votre résumé d’hospitalisation avant votre départ. Remettez celle-ci à votre médecin de famille lors de votre prochaine visite. Idéalement dans le mois qui suit.
Le médecin de famille s’occupe de votre état de santé en général. Donc, pour toutes les problématiques qui ne sont pas en lien direct avec votre méningiome (par exemple : rhume, grippe, infection urinaire, etc.), c’est la personne idéale à consulter.
Suivi par le neurochirurgien et IRM
Vous recevrez un appel du service de radiologie du CHU de Québec (Hôpital Enfant-Jésus) pour vous donner la date du rendez-vous en résonnance magnétique (IRM). Habituellement, la semaine avant votre rendez-vous avec le neurochirurgien. Si vous n’avez pas reçu la date de votre rendez-vous pour votre IRM dans ce délai, téléphonez au rendez-vous pour l’imagerie médicale au : ____________________________________.
Rendez-vous pour votre IRM
418 682-7933 (8 h à 16 h, du lundi au vendredi)
Date : ________________________________________________________________
Heure : ________________________________________________________________
Le neurochirurgien qui vous a opéré vous reverra environ 3 mois après votre chirurgie;
Si vous n’avez pas reçu le rendez-vous avec votre neurochirurgien pour le contrôle 3 mois suite à votre chirurgie, téléphonez au : ____________________________________.
Rendez-vous avec neurochirurgien
418 649-5541 (8 h à 16 h) du lundi au vendredi
Date : ________________________________________________________________
Heure : ________________________________________________________________
Le neurochirurgien vous suivra annuellement par la suite durant quelques années. À chaque fois, une IRM devra être faite avant votre rendez-vous avec le neurochirurgien.