Contenu de la page.
Gastroentérologie
Maladie inflammatoire de l’intestin (MII)
Mots clefs"colite ulcéreuse", Crohn, "inflammation intestin", ulcération
Description* Les informations contenues dans cette page sont utiles tant pour la clientèle adulte, que la clientèle pédiatrique*
La maladie inflammatoire de l'intestin (MII) est un trouble inflammatoire chronique de l'intestin sans cause identifiable (telle une infection). Il semblerait que ce trouble résulte d'un système immunitaire anormalement actif qui réagit aux aliments, aux bactéries et à d'autres contenus du tractus gastro-intestinal. Cette réaction immunitaire anormale provoque une inflammation persistante et des lésions intestinales.
Les MII sont des affections chroniques, c’est-à-dire qui nécessitent une prise en charge à long terme, avec des périodes aiguës de maladie, ainsi que des périodes de rémissions tout au long de la vie du patient.
Les maladies inflammatoires de l’intestin comprennent deux troubles chroniques distincts:
- La maladie de Crohn
La maladie de Crohn peut atteindre n’importe quelle région du tractus gastro-intestinal, de la bouche à l’anus. L’une des caractéristiques de cette maladie est l’apparition de fistules entériques (lien anormal) entre les anses intestinales et les organes proches. L’inflammation peut provoquer des ulcérations, de la fibrose, des adhérences et le durcissement des parois intestinales.
-
La colite ulcéreuse
La colite ulcéreuse est une maladie chronique récurrente du côlon et de la muqueuse rectale. L’inflammation associée peut s’étendre sur toute la longueur de la muqueuse rectale et du côlon, avec divers degrés d’ulcération, d’hémorragie et d’œdème (enflure).
_______________________________
Pour avoir un diagnostic préçis, plusieurs examens comme des tests sanguins, des analyses de selles des radiographies ou une endoscopie du tube digestif supérieur et inférieur peuvent être demandés.
Symptômes
Les symptômes de la maladie de Crohn :
-
Crampes abdominales douloureuses
-
Diarrhée
-
Fièvre
-
Anorexie (perte de l’appétit)
-
Retard de croissance et de puberté
-
Ulcères buccaux
-
Fatigue
-
Ballonnement ou flatulence
Les symptômes de la colite ulcéreuse :
-
Diarrhée
-
Douleur dans le bas de l’abdomen
-
Crampes avant ou pendant une selle
-
Mucus et/ou sang dans les selles
-
Perte de poids ou retard de croissance
-
Carences nutritionnelles
-
Ulcère buccaux
-
Fatigue
-
Ballonnement ou flatulence
Traitements
La prise en charge d’une MII diffère pour chaque patient et dépend de plusieurs facteurs, dont le diagnostic, la gravité des symptômes de la maladie, l’étendue de la maladie (la partie de l’intestin touchée) et l’âge du patient. Le plan de traitement sera alors personnalisé selon chaque cas.
Les objectifs du traitement sont :
-
de maîtriser le processus inflammatoire
-
d’atténuer ou d’éliminer les manifestations cliniques
-
d’obtenir une rémission à long terme
-
de favoriser une croissance et un développement normaux
-
de permettre un mode de vie aussi normal que possible.
Les personnes ayant une MII sont souvent traitées par médication qui vise à réduire l’inflammation et à diminuer les symptômes de la maladie. Il faut donc administrer les doses de médicament prescrit selon votre équipe traitante.
Également, il est important de maintenir un régime alimentaire adéquat. Un suivi en nutrition pourra vous être utile selon les recommandations de votre équipe traitante.
Il existe des traitements chirurgicaux pour les MII qui visent à soulager les symptôme et à donner un répit à l'intestin. Ils varient selon les sites touchés par l'inflammation et les dommages causés. Si un chirurgie est nécessaire, l'équipe traitante partagera l'ensemble de l'information requise au moment venu.
Alimentation
Il n’y a pas de données scientifiques qui démontrent que la maladie inflammatoire de l’intestin peut être traitée uniquement par l’alimentation, il est donc important de poursuivre votre médication prescrite.
Cependant, l’alimentation peut diminuer les symptômes digestifs incommodants. Nous vous suggérons d’introduire certains aliments aux propriétés anti-inflammatoires, ceci pourrait contribuer au maintien et au contrôle de la maladie :
- Ayez une alimentation riche en oméga-3 (2 à 3 portions de poissons gras par semaine, tel que 100g de saumon, sardine, maquereau, hareng et truite).
- Si vous avez une allergie au poisson ou que vous n’aimez pas ça, il est recommandé de prendre des suppléments d’omega-3. Votre pharmacien ou l'équipe traitante pourra vous conseiller sur le dosage qui vous convient.
- Si toléré, incorporez régulièrement le curcuma, l’ail, le gingembre, l’oignon et les fines herbes.
- Cuisinez avec de l’huile d’olive extra-vierge.
Lors de votre épicerie, afin de faire des choix santé, lisez les étiquettes. Si la liste d’ingrédients est longue et contient beaucoup d’additifs, optez alors pour un autre produit.
Limitez votre consommation d’alcool car elle peut entrainer une prise de poids et augmente le travail de votre foie. Elle est aussi associée à une augmentation des risques de plusieurs cancers.
Quand consulter?
Il est important de consulter lors d’une période aiguë de crise, afin de recevoir le traitement médical approprié. Notamment, une consultation serait nécessaire s’il y a présence :
Grossesse
Il est important de planifier ce projet et de discuter à l’avance avec votre équipe traitante de votre désir de grossesse.
Le meilleur moment pour entamer une grossesse est lorsque la maladie est stable depuis quelques mois. Une maladie stable risque peu de se détériorer pendant la grossesse.
-
Si vous êtes en crise, le risque que la maladie reste active pendant la grossesse est plus élevé.
-
Les études démontrent qu’une MII active pendant la grossesse augmente les risques d’avoir un bébé de petit poids à la naissance, d’avortement spontané et d’accouchement prématuré. Considérant ces risques, il est préférable d’éviter une grossesse lorsque vous êtes en crise ou qu’un nouveau traitement vient d’être débuté.
Risques des médicaments sur le foetus et l'allaitement
Généralement, les risques sont très faible pour le foetus. C'est davantage la maladie active qui est dommageable pour vous et votre bébé, plutôt que les médicaments que vous prenez pour la contrôler.
C'est de même pour l'allaitement.
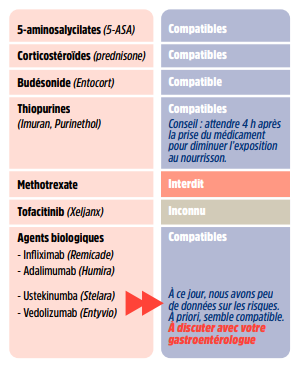
Médicaments et risques sur le foestus

Médicaments et risques pour l'allaitement
Césarienne
Afin de prévoir l’accouchement, de déterminer le suivi adapté à votre condition et pour vous permettre de poser vos questions, il est fortement suggéré d’être évaluée et suivie en clinique de grossesse à risque.
En présence d’une maladie active qui atteint la région périanale ou rectale, ou dans le cas d’une anastomose iléo-anale, une césarienne est généralement recommandée. Votre gastroentérologue, votre obstétricien et votre chirurgien colorectal collaborent ensemble pour prendre les meilleures décisions avec vous.
Risque de MII chez l'enfant
- Si un parent est atteint d’une MII, le risque que l’enfant développe une maladie de Crohn au cours de sa vie est d’environ 5 %.
- Ce risque est de 1 à 2 % pour la colite ulcéreuse.
- Si les deux parents souffrent d’une MII, l’enfant a environ 30 % de risque de développer une MII durant sa vie.
Vaccin de la rougeole/rubéole/oreillon chez la maman
Il est possible qu’on vous offre le rappel du vaccin de la rougeole/rubéole/oreillon (RRO) à l’hôpital.
Avant de recevoir un vaccin, vous devez en discuter avec votre gastroentérologue traitant ou l’infirmière spécialisée en maladie inflammatoire. Certains traitements pour la MII empêchent de recevoir les vaccins vivants comme celui pour la RRO.
______________________
En conclusion, la grossesse est un évènement important qui nécessite une bonne planification, en collaboration avec votre gastroentérologue, l’équipe d’infirmières spécialisées et votre gynécologue-obstétricien.
Ceci vous donnera toutes les chances de vivre une grossesse et un accouchement heureux.
Vaccination
Vaccins de l'enfant
Le nourrisson peut recevoir les vaccins recommandés par l'Institut national de santé publique du Québec (INSPQ), même si la mère est atteinte d'une MII.
Cependant, une restriction s’applique aux nourrissons ayant été exposés aux agents biologiques durant la grossesse : comme ils traversent la barrière placentaire, une légère immunosuppression peut en résulter.
Pour cette raison, votre enfant ne doit pas recevoir de vaccins VIVANTS avant l’âge de 6-9 mois.
Les deux vaccins concernés sont :
- Le vaccin contre le Rotavirus
- La formule intranasale du vaccin contre la grippe.
Vote équipe traitante saura vous soutenir dans ce processus au besoin.
Conseils alimentaires lors de crises
Cette liste non exhaustive est à titre informatif. Elle peut être modifiée selon vos conditions médicales et les consignes de votre médecin ou de votre nutritionniste. Demandez-leur une évaluation personnalisée au besoin.
Les choix alimentaires dépendent toujours de la TOLÉRANCE de chaque patient aux aliments.
Aliments mieux tolérés (à privilégier lors de crise)
Pains et céréales faibles en fibres (faits de farine blanche)
-
Pain blanc, bagel blanc
-
Céréales de type Rice Krispies®, Corn Flakes®, Spécial K®
-
Gruau à cuisson rapide
-
Pâtes alimentaires de farine blanche
-
Riz blanc
-
Biscottes, biscuits soda, toasts melba
-
Riz soufflé
Fruits SANS pelure, ni membrane, ni graines
Légumes cuits ou en conserve SANS pelure, membrane, ou graines
-
Carottes cuites
-
Betteraves cuites
-
Pommes de terre, patates douces, sans pelure
-
Aubergines, courges et courgettes cuites
-
Pointes d’asperges cuites
-
Tomates en conserve ou pelées et épépinées
-
Jus de tomate ou de légumes non épicé
Produits laitiers*
Viandes et substituts
-
Toutes les viandes tendres (bœuf, veau, porc, jambon, abats)
-
Volaille sans peau (dinde, poulet)
-
Poissons et crustacés cuits peu épicés
-
Œufs
-
Tofu ou lait de soya
-
Beurre d’arachide crémeux
Conseils alimentaire lors de la rémission
Lorsque votre maladie inflammatoire de l'intestin (MII) est en rémission, il est conseillé d'adopter de bonnes habitudes alimentaires.
Quoi boire ?
-
De l’eau en abondance : buvez au moins 6 verres d’eau par jour. Pour rendre votre consommation agréable vous pouvez ajouter des petits fruits ou des feuilles de menthe.
-
Privilégiez le thé vert plutôt que le café.
-
Limitez la consommation de jus.
-
Évitez les boissons gazeuses et énergisantes.
-
Choisissez le lait faible en gras (sans lactose si intolérance) ou boissons végétales enrichies en vitamine D (soya, amande, etc.).
Protéines
-
Privilégiez les protéines végétales et les protéines animales faibles en gras tels que le tofu, les légumineuses, le poisson, les oeufs et le poulet.
-
Consommez au moins 2 repas de poissons gras par semaine, ex: saumon, truite.
-
Limitez la viande rouge et toute forme de viande transformée (ex: charcuteries, saucissons, bacon).
-
Introduisez des repas végétariens à base de légumineuses, tofu, tempeh ou noix.
-
Choisissez le yogourt naturel sans additifs.
-
Limitez les fromages à haute teneur en matières grasses ( > 20% m.g.)
Pour ce qui est des glucides... (sucre)
-
Choisissez des produits céréaliers à grains entiers tels que pâtes de blé, pain blé entier.
-
Évitez les produits transformés riches en sucres ou qui contiennent des édulcorants (faux sucres) comme l’aspartame et le sucralose.
-
Consommez en abondance des fruits et légumes colorés et variés.
-
Plutôt qu’un dessert plus sucré, optez pour du chocolat noir avec minimum de 70% de cacao.
Et les lipides... (gras)
- Utilisez l’huile d’olive ou de canola comme source principale de matière grasse.
- Essayez de remplacer la mayonnaise par de la purée d’avocat.
Cause et préventionLa cause des maladies inflammatoires de l’intestin est inconnue.
Certains soutiennent que différents facteurs environnementaux, tels que des agents infectieux, les habitudes alimentaires, les toxines environnementales, etc. favorisent l’apparition de la maladie chez les personnes prédisposées.
La maladie de Crohn apparait le plus souvent chez les adolescents ou les jeunes adultes. La colite ulcéreuse se déclare plus fréquemment avant l’âge de 20 ans.
|